- non sono medicinali
- sono ottenuti da varietà di canapa iscritte nel Registro Comune Europeo e nel rispetto degli altri requisiti previsti dalla l. 242/2016;
- sono destinati ad un uso cosmetico non orale;
- sono stati regolarmente notificati nel Portale Europeo dei Prodotti Cosmetici (CPNP).
Cannabis Medica ed Evidence Based Medicine (EBM) : realtà o utopia?
Nel corso degli ultimi tre decenni gli studi sull’utilizzo terapeutico della Cannabis e dei cannabinoidi sono sorti a migliaia; non tutti però sono stati considerati validi dalla comunità scientifica, soprattutto se messi in relazione al concetto di Evidence Based Medicine (EBM) e al paradigma che esso ormai rappresenta per la “decision making” del medico.
Ma in che modo l’EBM può realmente essere applicata alla cannabis? E in che misura?
EBM e Cannabis: vantaggi e limiti
Per EBM si intende l’uso coscienzioso, esplicito e giudizioso delle migliori prove attuali nel prendere decisioni
sulla cura dei singoli pazienti [1]. L’ applicazione di questo concetto a quanto fino ad ora pubblicato nel campo della Cannabis Medica ha portato, grazie al lavoro condotto negli USA dalla National Academy of Sciences, Engineering and Medicine (NASEM) in collaborazione con altre istituzioni, come per esempio la Food and Drug Administration (FDA) o
ancora il National Cancer Institute, alla stesura di un report nel quale vengono raccolte e suddivise per livello di evidenza tutte le potenziali applicazioni terapeutiche della cannabis e dei cannabinoidi [2].
Partendo da una valutazione iniziale di oltre 24.000 lavori pubblicati dal 1999 al 2016 sono stati alla fine ritenuti rilevanti ai fini della stesura del testo soltanto 10.000 di questi, con esclusione di case report, commenti, abstract tratti da
congressi o ancora lavori anonimi e pubblicati non in lingua inglese.
In base alla qualità del lavoro i livelli di evidenza sono stati così suddivisi [2]:
-
“Conclusive evidence”: Esistono forti prove da studi controllati randomizzati a supporto della conclusione che la Cannabis o i cannabinoidi siano efficaci o inefficaci per il raggiungimento degli endpoint prefissati. Per questo livello di evidenza è possibile trarre una conclusione definitiva e i limiti alle prove (bias, pregiudizi e fattori di confondimento) possono essere esclusi con ragionevole sicurezza.
-
“Substantial evidence”: Esistono prove concrete a supporto della conclusione che la Cannabis o i cannabinoidi siano efficaci o inefficaci. Per questo livello di evidenza è possibile trarre una conclusione definitiva, ma i limiti alle prove non possono essere esclusi con ragionevole sicurezza.
- “Moderate evidence”: Esistono alcune prove a supporto della conclusione che la Cannabis o i cannabinoidi
siano un trattamento efficace o inefficace. Per questo livello di evidenza è possibile trarre una conclusione generale, ma i limiti alle prove non possono essere esclusi con ragionevole sicurezza.
-
“Limited evidence”: Ci sono prove deboli a supporto della conclusione che la Cannabis o i cannabinoidi siano un trattamento efficace o inefficace. Per questo livello di evidenza è possibile trarre una conclusione, ma sussistono significative incertezze dovute a bias e fattori di confondimento.
-
“No or insufficient evidence ”: Non ci sono prove sufficienti o le prove sono insufficienti per supportare la conclusione che la Cannabis o i cannabinoidi siano un trattamento efficace o inefficace. Per questo livello non è possibile trarre conclusioni.
Il risultato finale di una ricerca così ampia ha portato quindi all’individuazione di una classe di condizioni patologiche per le quali la Cannabis o i cannabinoidi sono risultati efficaci o inefficaci (in relazione al raggiungimento degli endpoints proposti) secondo i livelli di evidenza precedentemente individuati (tabella 1).
I vantaggi che possono derivare da un lavoro di questo tipo sono ovviamente diversi, tra tutti quello di abbandonare il
concetto (ampiamente diffuso nella comunità scientifica, o quanto meno tra quanti non conoscono a pieno il mondo Cannabis Medica) secondo il quale mancano studi sull’argomento e in particolare studi “solidi”. Un altro importante
vantaggio risiede poi nel fatto che un lavoro così condotto porti inevitabilmente all’individuazione dei limiti dell’applicazione dell’EBM al mondo Cannabis Medica, ed è proprio individuandoli che possono essere superati.
Lo stesso testo riporta infatti nei capitoli finali i limiti legati alla possibilità di applicare in pieno l’EBM alla Cannabis Medica, limiti che risiedono nella presenza di barriere di tipo legislativo, economico (fondi destinati alla ricerca) e ancora metodologico relativo all’impossibilità di una standardizzazione della ricerca, con ripercussioni sulla qualità della stessa.
EBM e pratica clinica
Concludendo possiamo pertanto dire che l’applicazione dell’EBM alla Cannabis Medica appare al momento imprescindibile per valorizzare e validare il potenziale terapeutico della pianta.
Allo stesso tempo però questo modo di ragionare non appare privo di limiti, propri sia dell’argomento nello
specifico, sia del concetto generale di EBM; limiti che in quest’ultimo caso sono legati in maniera molto riassuntiva al rischio di condurci alla “cookbook medicine“ e alla generalizzazione della cura piuttosto che alla sua individualizzazione con al centro il singolo paziente, pensiero quest’ultimo che nel campo della Cannabis Medica risulta di fondamentale importanza [3].
È importante inoltre ricordare che “in the case of evaluating the therapeutic effects of the cannabis as published in the medical literature, the absence of evidence is not necessarily indicative of evidence of the absence of effectiveness” [4]; motivo che tra gli altri ci fa comprendere in pieno come (nonostante risulti come già detto imprescindibile alla sua valorizzazione e validazione scientifica) probabilmente l’EBM non rappresenta la sola soluzione ai problemi che riguardano la ricerca nel campo della Cannabis Medica e alla sua applicazione nella pratica clinica quotidiana.
Tabella 1: evidenze di efficacia di Cannabis e cannabinoidi individuate dal National Academy of Sciences, Engineering and Medicine. Adattata da NASEM, 2017. 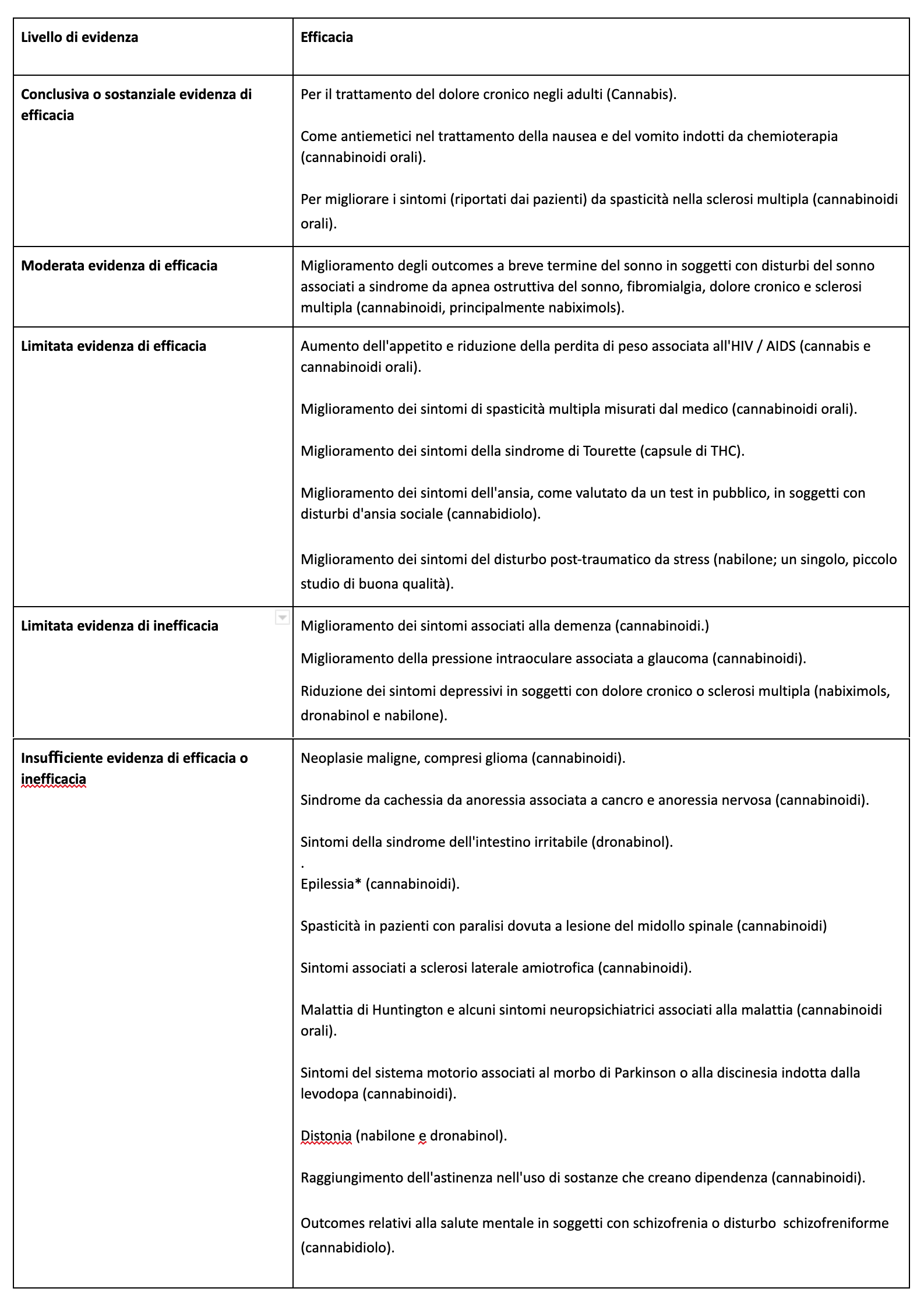
* Successivamente alla stesura del report NASEM sono stati pubblicati i risultati dei trial condotti sull'effetto dell' Epidiolex (CBD) su forme di epilessia farmaco-resistenti, che possono far affermare che il cannabidiolo è efficace nel trattamento dei sintomi di queste patologie (con livello di evidenza conclusiva/sostanziale).
Referenze:
1. D.L. Sackett et al. Evidence-based Medicine: What It Is and What It Isn’t (Editorial). British Medical Journal 312, no. 7023 (1996): 71 –72.
2. National Academies of Sciences, Engineering, and Medicine (NASEM); Health and Medicine Division; Committee on the Health Effects of Marijuana: An Evidence Review and Research Agenda; Board on Population Health and Public Health Practice. The Health Effects of Cannabis and Cannabinoids: The Current State of Evidence and Recommendations for Research. Washington (DC): National Academies Press (US); 2017 Jan 12.
3. Caroline A. MacCallum, Ethan B. Russo. Practical considerations in medical cannabis administration and dosing. European Journal of Internal Medicine; 49 (2018) 12-19.
4. Donald I. Abram; The therapeutic effects of Cannabis and cannabinoids: An update from the National Academies of Sciences, Engineering and Medicine report. European Journal of Internal Medicine; 49 (2018) 7-11.
Autore: Francesco Buia, Medico Chirurgo